講演タイトル:『食道がん』
演 者:加藤 健 先生(国立がん研究センター中央病院 消化管内科)
日 時:7月26日(金)
場 所:日本橋ライフサイエンスハブ8F D会議室
今月は、食道がんをテーマにご来場頂きました。
クローズドセミナーであるため全ての情報は掲載できませんが、ポイントとなる情報をお伝えしていきます。
今回は「食道がんの基礎知識と診断、食道がんの治療、食道がんで気を付ける事・かわりゆく食道がん」を中心にご講義頂きました。
目次
食道がんの基礎知識と診断
食道がんの基礎知識
食道は消化するなどの機能はなく、食べたものを心臓や肺の邪魔にならないように胃まで通す働きがあります。位置関係はすぐ前が心臓、後ろが背骨という非常に狭い場所に通っています。更に左右には肺や大動脈・気管などがあります。
その為、この狭い食道にがんができると、すぐに大切な臓器に悪い影響を与えてしまいます。また、手術の際も胸を開けて肺や大動脈をよけて奥の方まで行かなければなりません。解剖学的な位置が、手術を難しくしています。
日本での食道がんの罹患数は10年で横ばいで、男女合わせて2万人程で死亡数は1万人程です。男女比は6:1で70歳前後の比較的高齢の男性に多く、世界では男性では6番目に多いがんで、東アジアや東アフリカに多いがんです。メジャーではありませんが、希少がんでもないという位置づけになります。
組織型は主に扁平上皮がんと腺がんがあり、今回は日本で90%以上を占める扁平上皮がんについて話をすすめます。
リスク因子は主に飲酒・喫煙で腺がんのリスク因子にはバレット食道・逆流性食道炎・肥満があります。
禁煙と飲酒のクリニカルクエスチョン(臨床現場の中で生じる疑問)として、食道がんのガイドラインには「食道がん発生予防の観点から健常者が禁煙をすることを推奨するか」という問いに対しては「論文による科学的根拠が多数あるので、強く推奨する」。
「食道がん発生予防の観点から健常者が禁酒をすることを推奨するか」という問いに対しては「禁酒と食道がんリスク低下の関連は明らかではないが、飲酒により顔が赤くなる人は注意する(アルデヒド脱水素酵素という食道がん発がんリスク上昇については報告がある)」。
「食道がんを根治した患者に対して禁煙と禁酒の継続を推奨するか」という問いに対しては「再発や二次性がんの発生を下げる結果があるため、強く推奨する。」そうです。
食道がんの診断
がんの診断は、治療方針を決定するために行います。どんながんか見極め、どのくらい広がっているか、更に同じがんで同じ広がりでも本人の状態をみて治療方針が決定されます。
食道がんの随伴症状として、嚥下困難・しみる感じ・がんの炎症や粘膜の破壊による胸部・心窩部の痛みや不快感・がんが背骨側を圧迫する事による背部痛・咳・嗄声などがあります。
また、無症状でがんが発見される方も20%いらっしゃるそうです。これは、日本特有の事情で胃カメラのスクリーニングが発達していて、すぐに胃カメラができる環境がある為です。
これらの症状で耳鼻科を受診し、異常なく放置される事もあります。上部消化管内視鏡検査を受ける事をお勧めします。
組織型と特徴として、扁平上皮がんは主に中部から下部食道に生じやすく、腺がんの多くは食道胃接合部に生じやすくなります。近年、免疫チェックポイント阻害剤の登場で薬剤の効き方の違いも考えられています。
[組織型と特徴]
食道がんは早期で見つかるほど、治癒に繋がります。また、食道がんを早期から発見できる血液中マイクロRNA診断モデルを作成できる論文ができてきています。これは、リキッドバイオプシーと呼ばれ、血液でがんを診断できます。
感度、特異度も96%と優れていますが、これはまだ探索中で、次のステップで将来患者さんの手元に届けられるのではないかもしれません。
食道がんの治療
食道がんは様々な手法を組み合わせることで、1を2、3にしていく集学的治療のお手本だと言われています。
手術療法と放射線療法は局所療法で、化学療法は全身療法になり、これらを組み合わせる事でより効果が高められます。
食道がんの内視鏡治療は技術は進歩していますが、あくまで表在にとどまるがんに対する治療です。表面の粘膜を取っても、深部にまでがんが広がっている可能性があるため、追加で放射線をすることも有ります。
食道がんの手術療法は食道がんの部分だけではなく、転移している可能性のある胸部リンパ節も郭清します。食道切除後は食べ物が通る道が無くなるので、胃を引っ張り少し細くして繋げます。これを胃管と言いますが、結腸や、小腸を用いて再建することもあります。
低侵襲なアプローチとして、胸腔鏡下食道切除術は保険適用になっており、ロボット手術はより多関節でビデオアシストで治療ができます。外科の領域はかなり進歩しています。
食道がんの放射線治療は、大きく分けて2つの目的があります。1つは根治的照射で、がんの消失を目指します。がんの広がりが放射線を当てられる範囲にとどまっている場合に使用され、線量が多いのも特徴です。
もう1つは緩和的照射で、既にステージⅣでがんの浸潤に伴う痛みを取ったり、食事ができるように狭窄症状を改善させる事を目指します。
食道がんに対する化学療法は、2000年以前には、5-FUやシスプラチン・ネダプラチン、2004年にドセタキセル、2011年にパクリタキセルが保険承認されたものの、現在までこれ以降の保険承認はありません。
新規薬剤の開発が中々進まない領域ですが、近年S-1やオキサリプラチンが保険償還(ほかの薬と同じように効果は認められた)され、日常診療で使えるようになりました。
また、胃・肺・大腸などのがん腫ではここ数年で分子標的薬や遺伝子変異医療が進んできました。
しかし、食道がんでは治療標的になるような遺伝子変異が少ないという事がわかっています。一方で、腫瘍における、遺伝子変異率(遺伝子に変異が入っている割合)が高いので、免疫に対する反応が良いかもしれないと言われています。
食道がんにおいて、ニボルマブ(オプジーボ)の第Ⅱ相試験が行われました。奏効割合は20%位の患者さんのがんが20%以下に、半分くらいにならなくても、横ばいになったのは4-5割です。
食道がん2次治療において、タキサン系薬剤との比較において、オプジーボは優位に生存期間を延長しました。今年5月にオプジーボは承認申請を行い、今審査中です。来年使用できる可能性があります。
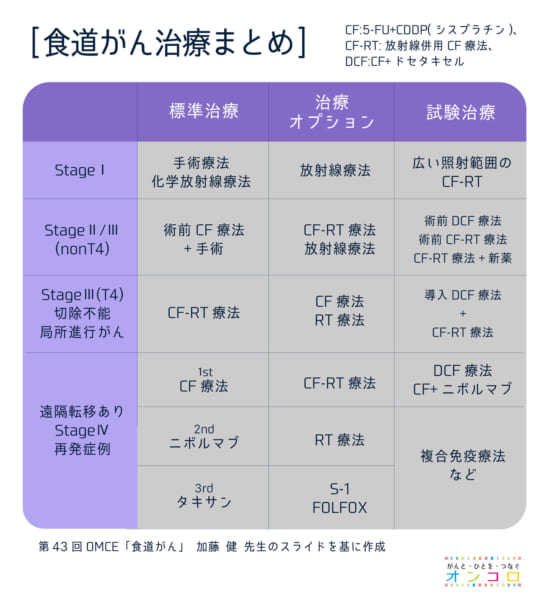
ステージごとの治療法は、次のようになります。
ステージⅠにおいて、食道温存療法(化学放射線療法)は食道切除療法(手術療法)と同程度の治療効果が期待できます。しかし、3年無再発でいうと、温存療法では再発の可能性はありますが、その後の治療により、死亡まではいかず、長期生存が可能となります。
ステージⅡ、Ⅲは、標準治療は術前治療+手術ですが、手術を希望しない患者さんは化学放射線療法という選択肢もあります。
ステージⅣは、ⅣAでは標準治療は根治的化学放射線療法ですが、その後の経過によっては手術もあり得ます。ⅣBは来年よりニボルマブが食道がん2次治療として承認される見込みです。タキサン系薬剤は3次治療として用いられる事になります。
食道がんで気を付ける事・かわりゆく食道がん
食道がんで気を付ける事
手術後には食事の通り道が変わるため、一度に多くの量が摂取できず、食事量が減ります。また、胃を用いて再建した場合には、食べ物が一度に小腸に流れ込むことで、ダンピング症候群を来すことがあります。
先生は、「少しずつ・頻回に食べ物を摂取することが重要で、誤嚥予防のためにも無理に食べないようにしましょう。最初慣れるまでは3~6カ月はかかるそうです。焦らず、手術前後の嚥下リハビリ・呼吸リハビリ・口腔ケアを行いましょう。
食道がんの手術は、現在でも大手術で長時間かかります。しかし、多くの場合看護師や栄養士なども加わった多職種のチームが治療開始から手術後までサポートします。なんでも相談して乗り切りましょう。」と述べられました。
また、抗がん剤による味覚障害についてもご紹介下さいました。生命に関わらない味覚障害などの副作用は、臨床試験や日常の臨床では目立たず、低く見積もられています。
しかし、味覚障害で食べられず、どんどん体が弱っていくという事もあるので、生活の質にかかわる重要な障害であると先生は考えていらっしゃいます。そこで、国立がん研究センター中央病院では、「築地食」という食欲不振を訴えた患者さんの声により作られた献立があるそうです。
築地食1は、吐き気などの食欲不振が強い時の献立で、デザートや果物など1食3品程度の食事です。アイス・スープ・みかん、冷奴・イチゴデザート・バナナなど、少量でワンハンドで食べられるものを選べます。
築地食2は、食事が全く食べられない訳ではないが、味覚やにおいでダメな時の食事です。素麺・漬物・りんご、炒飯・わかめスープ・メロンなど、比較的、味付けが濃く食べやすい物になります。
かわりゆく食道がん
食道がんの早期診断では、血液一滴で粘膜がんを診断する試みが行われています。切除可能局所食道がんでは、より強力な術前治療である術前DCF療法(5-FU+シスプラチン+ドセタキセル療法)、術前CF-RT療法(シスプラチン+5-FU+放射線療法)の有効性の検証が行われています。
切除不能局所食道がんは、強力な導入化学療法と引き続く化学放射線療法あるいは、手術療法を臨床試験として行われてます。切除不能・再発食道がんでは、免疫チェックポイント阻害剤が有効な効果を示し、2次治療の標準となりました。また、1次治療、周術期治療でも、免疫療法の評価が行われています。
全体のまとめとして、
1.禁煙により食道がんリスクは減らすことが出来ます。
2.食道がんは早期診断すれば、5年生存率は90%で、症状があれば内視鏡検査をお勧めします。
3.進行期でも、集学的治療にて高い有効性が近年報告されています。
4.免疫チェックポイント阻害剤の時代に突入しました。さらなる治療成績の向上に期待できます。
5.医療チームにより介入が大変重要です。医療者とコミュニケーションを取りながら、治療を勧めましょう。
先生は最後に、「食道がんは患者会も少なく、孤独な闘いが多く、情報がうまく伝わっていないと感じます。このような会がもっとあれば嬉しいです」と語り、締めくくりました。
質問コーナでは「食道がんでもHPVやピロリ菌は関与するか」「ダンピング症状で苦しいが、いつまで続くか。どうすれば良いか」「食道がんで期待できそうな臨床試験はあるか?分子標的薬はあるか?」などの質問が寄せられました。
「食道がんでもHPVやピロリ菌は関与するか」という質問には、HPVは体の浅いところに関与があるようです。喉頭がんなど、深くなると関与はないと言われるそうです。ピロリ菌は、胃がんではありますが食道がんでは直接関与はないそうです。
「ダンピング症状で苦しいが、いつまで続くか。どうすれば良いか」という質問には、食べた後になりそうなら砂糖をすぐ舐めるなど、上手く付き合ていく。食べ物を工夫する、また栄養士・看護師に相談することも勧められるそうです。
「食道がんで期待できそうな臨床試験はあるか?分子標的薬はあるか?」という質問に関しては、分子標的薬では、中々良い結果がでてきていませんが、術前は免疫状態が保たれているので、免疫治療は効果がでるのではないか、と言われています。
免疫治療を中心としてそれにプラス、放射線や免疫複合療法などの組み合わせの治験も現在行われています。
当日ご聴講された方々より、「最新の化学療法やQOLの維持の仕方など、きちんと説明されていた」「食道がんには2種類あり、逆流性食道炎、バレット食道由来の食道がんは腺がんであり、胃がんに近いことがわかった」「ステージ分類に基づいて治療法を示されていた」など、多くのご感想が寄せられました。
味覚障害など、生活の質にかかわる副作用の具体的な献立のご紹介など、患者さんに寄り添って説明していただきました。加藤先生、ご参加された皆様、本当にありがとうございました。