手術や放射線治療、お薬による治療を指すがんの「三大療法」。今日では当たり前のように行われているこれらの治療法は、どのように発展してきたのでしょうか。また、三大療法の次の治療法は登場しうるのでしょうか。今回は、近畿大学医学部外科学講座呼吸器外科部門主任教授の光冨徹哉先生に、がん三大療法の歴史や課題、そして今後の展望について、光冨先生の専門分野である肺がん領域のお話を中心に伺いました。
 光冨 徹哉(みつどみ てつや)先生
光冨 徹哉(みつどみ てつや)先生近畿大学 医学部外科学講座 呼吸器外科部門 主任教授
1980年九州大学医学部卒。
1986年九州大学大学院医学研究科修了、医学博士。
1988年九州大学医学部第二外科助手。
1989年米国国立癌研究所にて肺がんの分子生物学的研究に従事。
1991年、産業医科大学第二外科講師、九州大学第二外科助教授を経て、1995年愛知県がんセンター胸部外科部長、2006年同副院長、2012年近畿大学医学部外科学講座呼吸器外科部門主任教授。
肺がんの外科的治療を専門とするほか分子標的治療にも造詣が深い。
世界肺癌学会理事長、前日本肺癌学会理事長。
2017年10月から日本学術会議会員、2019年からは世界肺癌学会の理事長を務める。
目次
麻酔から始まる手術の歴史、毒ガスから生まれた化学療法
茂木:本日はよろしくお願いいたします。まず、「がん三大療法」という言葉についてですが、この中にはどのような治療が含まれるのか、お聞かせいただけますか?
光冨先生:「手術」と「放射線治療」と「薬物療法」ですね。
茂木:手術の中には、腹腔鏡やダヴィンチのようなロボット手術も含まれますか?
光冨先生:もちろん。「外科的に切除する」というのはすべて含みます。
茂木:この三大療法は、今日にいたるまでにさまざまな変遷をたどってきたと思いますが、がんに対するこれらの治療が確立したのはいつ頃なのでしょうか?
光冨先生:まず、がんについてある程度有効な治療ができるようになったのは、19世紀の終わりごろ。最初が手術です。少し遅れて放射線治療で、一番新しいのが薬物療法です。
19世紀の中頃から後半にかけて、外科的治療にさまざまな発展がありました。ひとつは麻酔です。全身麻酔(エーテル麻酔)ができるようになったのが1846年あたりです。あとは、感染症対策ですね。石炭酸(フェノール)を用いた消毒ができるようになるのが、1860年頃です。
最初の胃がんの手術は、1881年に行われました。ドイツのテオドール・ビルロートという有名な先生が執刀しました。そこから19世紀の終わり頃からさまざまな臓器の手術が始まりました。
肺がん初の手術成功例は、1933年といわれています。肺の手術は胸部を開くので、肺がしぼんでしまうなどさまざまな問題があり、他の手術よりもかなり遅くなりました。
次に放射線治療です。ドイツのレントゲンがX線を発見したのが1895年。それを治療に活用したのは結構早く、翌年くらいには痛みを取るために使ったという記録が残っているそうです。1900年には、皮膚のがんをX線で治療したという話もあり、長い歴史があります。
その後は、機器の進歩とともに進んできました。日本では、1960年くらいまではコバルトを用いた治療が行われていました。その後は1970年代から「リニアック」と呼ばれる線形加速器が使われています。現在では、陽子線や重粒子線も用いられています。
これに対して抗がん剤治療というのは一番新しく、第二次世界大戦中の事故が契機となっています。1943年に、連合軍の輸送船にマスタードガスという物質が兵器として積まれていました。ナチスが爆撃した際にそれが漏れて、たくさんのアメリカ軍兵士が亡くなりました。この時に、白血球の数が急激に減るというようなことが観察され、それがリンパ腫などの治療に使えるのではないか、ということで始まったと言われています。現在でも使用されるシクロフォスファミド(エンドキサン)はこのマスタードガスの誘導体です。
茂木:今や抗がん剤による治療はメジャーになっているので、外科や放射線のほうが、歴史的背景があるというのは意外でした。
光冨先生:そうですね。しかし、初期の外科手術は手術自体による死亡もあり、一か八か、賭けのようなものも多かったと思います。
肺がんの手術は、1970~1980年代に大きく進歩したのですが、1990年代以降に内視鏡などが出てきて、次はロボットを用いた手技も登場し、現在の肺がんの手術では、これらが主流になってきていますね。
一方、薬の進歩としては、キードラッグといわれるシスプラチンが日本で承認されたのは1984年と、結構最近です。1990年代にもタキソールなど肺がんに使える治療薬がたくさん承認されました。
しかし、20世紀の抗がん剤治療では、第4期、すなわち遠隔転移がある肺がんは平均で1年くらいしか生きることができませんでした。それが21世紀に入ってからは、分子標的治療や免疫チェックポイント阻害剤も出てきて、今や薬物治療が最も進歩の著しい領域となりました。
「命が助かれば」からQOLも大切にする時代に
茂木:次に「三大治療」はどのように選んだらよいのでしょうか?もちろん、がん種や進行状況によっても違うと思いますので、肺がんではどのように選択されるのか教えていただけますか?
光冨先生:肺がんに限らず、先ほどの三大治療は2つに分けることができます。それは「局所治療」と「全身治療」です。手術と放射線は局所治療で、薬は全身に作用する治療法です。まずは「このどちらを選ぶのか」という選択があります。
がんが限局していないとき、たとえば肺がんが肝臓にも転移しているというときに、肺のがんを取るというのはあまり意味のないことですし、放射線をそこにあてるというのも違う。その原則は、ほかのがんでも一緒です。
茂木:局所治療の例として、肺がんの手術はどのように進歩してきたのでしょうか。
光冨先生:最初は片肺の全摘出でした。左の肺にがんがあれば、左肺を全部とるというような手術が行われていました。切除の範囲を狭くして上葉や中葉など肺葉別に切除するのが標準治療となったのは、1960年~1970年代くらいです。現在でもがんが進行している場合は全摘出をすることはありますが、今では5%以下くらいですね。
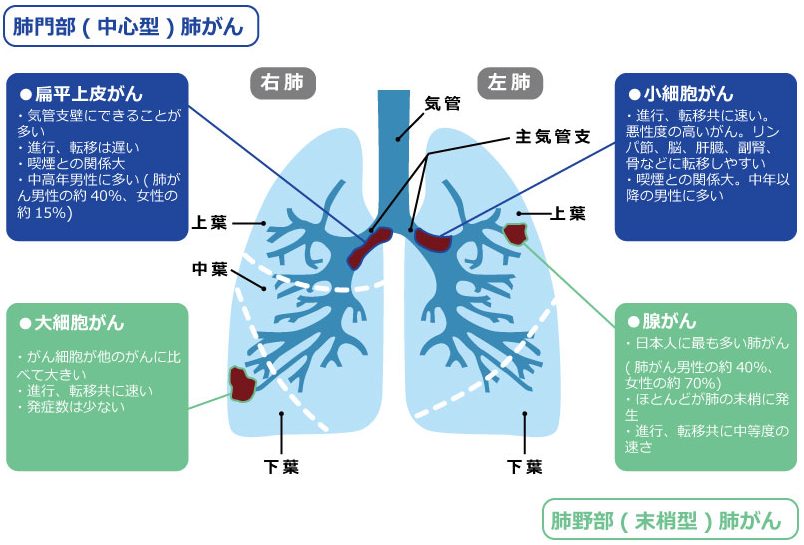
参考:オンコロ「肺がんの種類と分類|4つのタイプとその特徴」より
乳がんも広くとるほどよいと考えられていましたが、現在では非常に小さくなっています。薬でがんを小さくしてから手術を行うなど、外科の中では進んでいる分野かもしれませんね。
昔は、「命が助かれば片方の肺や片方の乳房がなくても文句を言うな」という感じだったのですが、今ではさまざまな治療法が登場し、生活の質(QOL)も大切にされてきています。すべてのがんにおいて、治療成績は下がらないようにしながら侵襲(身体への負担)を軽くする方法へ進展してきました。
茂木:最新の肺がんの手術には、どのようなものがあるのでしょうか?
光冨先生:最近では、6~7割くらいが胸腔鏡手術です。胸腔鏡手術は内視鏡を見ながら行う手術なので、胃カメラのようなイメージを持たれることが多いのですが、胸に穴をあけてカメラを入れます。
開胸手術では、骨と骨の間を開胸器というのを使って胸を開くのですが、胸腔鏡手術ではそれを入れる必要がないというメリットがあり、胸の壁に対する優しさはあります。
また、胸腔鏡手術は術後の痛みも少なくなるのですが、これはすごく個人差があります。「あんなに大きく切ったのになんでこんなに痛くない」と言う人もいれば、「あんな少ししか切ってないのになんでいつまでも痛い」と言う人もいます。
術後の痛みは一般には胸腔鏡手術の方が弱いのですが、ある程度の時間、3か月も経てば差は縮まります。低侵襲だから疼痛が少なく、早く退院できて合併症が少ないなど、潜在的にはいろいろなメリットが考えられますが、残念ながらそれほど大きなものではありません。
胸腔鏡手術とは別に、ロボット手術もあります。ただ、前立腺がんのような深くて狭い部位でがんを小さく取るような手術ではメリットがあると思いますが、肺がんの場合は現時点でメリットが確立しているとはいえません。
人材育成が1つの課題
茂木:放射線治療にも課題があるのでしょうか?放射線の種類が増えた、機械制御が可能になったなどの進歩があったかと思いますが……。
光冨先生:日本は海外、例えば米国に比べると放射線の機械が揃っている一方で、それを適切に使いこなせる放射線治療の専門医が少ないことが問題です。放射線治療医だけではなく、放射線技師や放射線物理士という方々も放射線治療を安全に正確に行うためには重要なのですが、このような職種の方も不足しているようです。
茂木:人材育成が1つの課題である、と。
光冨先生:そうですね、わが国では専門医の需給バランスが適切でない領域があり問題だと思います。現在のがん治療における病理医の役目は非常に大きいのですが、放射線治療医の他に、病理医も不足しており、毎年高齢化しているといった問題が指摘されています。
茂木:薬物療法でも人材の偏在が課題なんですね。
光冨先生:薬物療法のほうはものすごく複雑になったので、その最新の情報をキャッチアップして、正しい治療、その時点でのベストな治療をやっていくというのは、一種類のがんだけでも容易なことではありません。
茂木:それを患者さん自身が判断するのは難しいですよね?
光冨先生:医師でさえ困難を感じる局面もあるので、患者さんのみでは困難でしょう。分子標的薬はまだやりやすいのですが、免疫療法はまだまだわかっていないことが多いです。
茂木:免疫療法は、とくに副作用の強弱もそうですし、どんな副作用がでるのか、やってみないとわからないというのが、患者さんも心配ですよね。とくに承認された直後は期待値も高かったので、今考えると結構無理をして使った方もいたのかなと思うのですが。
光冨先生:それはそれほどでもないと思いますよ。かつて薬害で問題となったイレッサと比べるまでもなく、わが国のがん診療への免疫療法の導入はスムーズであったと思います。これには一人一人の医師の意識の高さや学会や製薬会社などの教育プログラムの役割が大きかったと思います。
“夢の新薬”が生んだ犠牲の上に
茂木:では少し過去の話にさかのぼりますが、イレッサの問題が診療現場に与えた影響は大きかったですか?
光冨先生:これはとても大きかったと思いますね。医師も、患者も、社会も、未熟であったと思います。
イレッサは2002年に、世界で一番はじめに日本で承認されました。当時はドラッグラグ、すなわち欧米の製造販売承認とわが国の承認の時間差が大きいことが指摘され、「日本は何でも遅いよね」などと言われていました。厚生労働省の奮起もあったのでしょう。結果、イレッサは世界一の速さで承認されました。当時、分子標的治療薬は、副作用も少なく夢の新薬的なイメージがありました。マスコミが煽った面もあると思います。
患者さんも熱狂したし、医師も熱狂した。その結果、多く処方されました。そのときに、「抗がん剤(殺細胞性)じゃないから骨髄抑制はないよ」といった情報ばっかりが前面に出てしまい安易に使われたことは否めません。治験段階でも知られていた副作用としての間質性肺炎の頻度は少ないのですが、多くの患者さんに使用された結果多くの患者さんが亡くなることとなりました。
あれ以降、がんの治療医は、より一層添付文書や熟読し潜在的な副作用に気を付けるようになったと思います。
茂木:そういった反省もありながら、今日の治療につながっている、と。
光冨先生:たくさんの患者さんが亡くなられたのは、非常に反省すべきことで、あれから新薬に対する態度がかなり変わったと思います。
茂木:反省では済まされないことが起き、その犠牲の上に、現在は厳格なルールのもとで薬物療法が行われているのですね。同剤もしっかりとした管理のもとで使用すれば、今でも使われている良いお薬なわけですよね。
光冨先生:そうなんです。ただ使い方がまずかった。文化というか、発展途上にあったということです。
免疫療法や再生医療は“第4の治療法”になり得るのか
茂木:ここまで三大療法の進歩や課題について伺いましたが、三大療法はこのまま三大療法として残っていくのでしょうか?免疫療法や再生医療を「第4の治療法」と取り上げるメディアもあるようですが……。
光冨先生:それにはさまざまな扱い方があって、たとえばアメリカ癌学会(AACR)のアニュアルレポートには、「がんの治療の柱」のような絵があり、「手術」「放射線」「抗がん剤(殺細胞性)」「分子標的治療」「免疫療法」と、5本の柱が示されています。

出典:American Association for Cancer Research(AACR)Progress Report 2020
薬物療法を分けるか分けないかは、どちらでもいいと思います。作用機序はそれぞれでかなり違いますし、最近の進歩を強調したいという意図があるのかもしれません。とはいえ、「キュア(完治)」をもたらす薬物というのは、限りなく少ないですよね。血液腫瘍にはあると思いますが、固形腫瘍において、薬で完治するものってありますかね?
茂木:免疫チェックポイント阻害薬などですかね?
光冨先生:それは「効く人もいるよ」という話で、本当に薬物の効果で治したかどうかはまだわかりません。やっぱり多くの固形がんでは、21世紀の世の中においても早期に見つけて切るのが一番ということになります。
なので、治療法それぞれの重みは変わるかもしれませんが、手術がなくなることはしばらくないと思います。「薬を飲めば治ります」というのが理想的ですが、がんもなかなか手ごわいよね、というのが現状の認識だと思います。
茂木:やはり早期発見が大切であると。一方で、医学が進歩しているという感覚は、一般の方にもあると思います。
光冨先生:一部の患者さんには治療を中止しても長期に腫瘍が増悪しないような場合は珍しくありません。ひょっとしたら治癒がもたらされているのでは、というような方もおられます。問題はこのようなことが起こる患者さんはまだ一部であり、しかもあらかじめどのような方が著効するのかという予測はまだまだだと言うことです。どういう遺伝子異常やどういうタンパク質を持つがんにどのような治療を行うかという、いわゆるバイオマーカー研究は現在世界で精力的に行われています。また、免疫療法もPD-1, PD-L1やCTLA4抗体といったものとは違う新規の薬剤が多く開発されています。薬どうしの組みあわせの研究も盛んにされています。このような研究をとおして、さらに今後がんの治療は進んでいくでしょうし、遠くない未来にがんの制圧がなされることも夢物語ではなくなっているのではないでしょうか?
関連リンク
■近畿大学医学部・大学院医学研究科 外科学教室 呼吸器外科部門 ウェブサイト
■オンコロニュース 「肺がん患者の治療と就労の両立に向けて医師が果たす役割とは?」
■オンコロ特集 「日本の医療は相乗効果で盛り上がる!―学会と患者会がコラボする意味とは!? <Vol.1>」
リサーチのお願い
この記事に利益相反はありません。